Informace o M. Osgood-Schlatter
na jednom místě
Na této stránce naleznete odborné informace pro lékaře, fyzioterapeuty a rehabilitační pracovníky.
Epidemiologie
Frekvence výskytu MOS v populaci není zcela jasná a liší se dle jednotlivých studií. Yanagisawa et al. [1] uvádí, že z celkového počtu 238 vyšetřovaných chlapců (476 kolenních kloubů) byl MOS prokázán pouze u 10 kolenních kloubů, což odpovídá prevalenci 2,1 %. MOS je spojován především s aktivně sportujícími adolescenty, kteří se nejčastěji věnují fotbalu, basketbalu nebo volejbalu [2]. V této skupině byla zaznamenána přítomnost MOS u 21 % jedinců, tedy u každého desátého sportovně aktivního adolescenta [3]. Výskyt také u sportovně neaktivních jedinců dokládá finská studie, která zmiňuje 21 % u pohybově aktivních jedinců oproti 4,5 % u jedinců, kteří se nevěnují žádné sportovní činnosti [4]. De Lucena et al. [2] uvádí ve své studii, která byla provedena za účasti 956 adolescentů, výskyt 13 % u sportujících jedinců oproti 6,7 % sportovně neaktivních jedinců. Novější ruská studie zaznamenala u fotbalových hráčů incidenci MOS 10 %. Nižší výskyt oproti dřívějším rokům je odůvodněn kvalitnějším vzděláváním trenérů v oblasti prevence MOS [3].
Postiženi jsou mnohem častěji chlapci než dívky [5–7]. U chlapců se MOS vyskytuje ve věku 10 až 15 let a u dívek ve věku 8 až 14 let [6, 7]. Ve 20–30 % jsou postiženy obě končetiny [3].
Etiologie
Přesný způsob vzniku MOS nebyl v žádné publikaci dostatečně prokázán, objevilo se ale několik teorií. Mezi nejpravděpodobnější teorie lze zařadit teorii traumatickou a cirkulační [8].
Traumatická teorie vychází z předpokladu, že v důsledku opakujících se kontrakcí extenzorového aparátu kolenního kloubu vznikají v oblasti úponu lig. patellae na neosifikované tuberositas tibae mikroavulze. Při pokračování pohybové aktivity se mikroalvulze zvětšují, následně může dojít k fragmentaci sekundárního osifikačního centra. Nastává chronický stav, ve kterém mohou jednotlivé fragmenty srůst a kost se dále normálně vyvíjí, nebo dochází ke vzniku ossiculu, který se následně oddělí [6, 7, 9].
Cirkulační teorie předpokládá, že zrychlený růst v období adolescence může zapříčinit narušení krevního zásobení apofýzy [7]. Organismus na tento stav reaguje zvýšením průtoku krve nebo neovaskularizací – novotvorbou cév. Dle některých studií neovaskularizace doprovází degeneraci lig. patellae a právě vrůst cév do ligamenta může být původcem bolesti [10, 11]. Sailly et al [12] zmiňuje existenci spojitosti mezi bolestí kolene a průtokem krve.
Rizikové faktory
Zatím nebyla vysvětlena jasná příčina vzniku MOS. Studie se ale shodují na faktu, že negativní změny osifikačního centra jsou způsobeny multifaktoriálně. Jednotlivé rizikové faktory lze rozdělit do tří hlavních skupin na sociodemografické, antropometrické a klinické.
Sociodemografické faktory zahrnují pohlaví, věk, rasu, životosprávu, školní prostředí, druh a intenzitu sportovních aktivit aj. Počátečním rizikovým faktorem nástupu MOS je právě pravidelné věnování se intenzivní sportovní činnosti. Některé kohortové studie ukazují rozdílný výskyt MOS například mezi adolescenty v Japonsku a Brazílii [1, 2]. Bezuglov et al. pozoroval nástup prvních příznaků v závislosti na ročním období. Vzhledem k vysoké incidenci v zimě (53,6 %) došel k závěru, že na vzniku MOS se podílí také tréninky při teplotách pod nulou, které mají negativní vliv na svaly, a s nimi související nedostatek vitaminu D3 ovlivňující vývoj pojiv v oblasti apofýzy [3].
Mezi antropometrické faktory řadíme výšku, váhu, BMI a pohlavní zralost. Ve většině studiích jsou posuzovány tělesná výška a váha, z těchto dvou hodnot je poté vypočten body mass index (BMI). Ve věku 12–15 je BMI blížící se nadváze 21–23 kg/m2, tato hodnota je rizikovým faktorem, podněcuje větší zátěž kolenních kloubů a tím i vyšší pravděpodobnost vzniku MOS [5]. Anatomické aspekty, symptomy a jiné vlivy pak patří mezi faktory klinické.
Rizikové faktory můžeme dále dělit dle možnosti jejich regulovatelnosti. Jako nemodifikovatelné označujeme pohlaví, věk, tělesnou konstituci, fázi růstu nebo dříve prodělaná zranění. Modifikovatelné faktory jsou pak tréninkové programy, které lze lépe vyvážit a ovlivnit tak míru opakovaného namáhání m. quadriceps femoris, hamstringů a m. triceps surae [13].
Byla snaha nalézt rizikové faktory také v anatomii mezi patologickými odchylkami a v konfiguraci dolních končetin. Již v roce 1969 upozornil Willner [14] na abnormální úhel lig. patellae, jehož příčinou je výrazné plochonoží, mediální deviace čéšky nebo valgózní postavení kolenních kloubů. Tato abnormalita způsobuje vyšší zátěž v oblasti tuberositas tibiae. Jiní autoři podrobně zkoumají morfologii pately a lig. patellae za využití zobrazovacích metod. K patologickým nálezům vede například krajní poloha pately. Vysoké postavení pately (patella alta) je zapříčiněno zkrácením m. rectus femoris a dle některých autorů je také propojeno se vznikem MOS [6, 15–17]. Druhá krajní poloha, nízké postavení pately, je asociována se zvýšeným napětím na úpon lig. patellae v důsledku zkrácení tohoto vazu [18]. Demirag et al. [19] využil ve své studii magnetickou rezonanci ke srovnání úponů lig. patellae. V porovnání se zdravými jedinci pozoroval u jedinců s MOS o něco širší úpon umístěný více proximálně. Také novější studie zmiňují proximálnější připojení lig. patellae k tibii, případně připojení k okrajové oblasti tuberositas tibiae [3]. Příčinou odlišného místa úponu ligamenta a jeho rozšíření je růstový spurt a zvýšení napětí během tohoto stavu.
Nejčastěji uváděným rizikovým faktorem vzniku MOS je zkrácení m. quadriceps femoris, případně konkrétněji jeho m. rectus femoris [2, 4, 20, 21]. Růst kostí do délky je současně doprovázen zkracováním svalově-šlachových komplexů. Organismus se snaží zkracování kompenzovat navýšením počtu sarkomer ve svalových vláknech. Není-li tato náhrada vzhledem k růstu kosti do délky dostačující, nastává svalové zkrácení [22, 23]. Značný nárůst míry zkrácení m. quadriceps femoris během zrání kosti v oblasti tuberositas tibiae dokládá Nakase et al. [21]. Vzniklý stav může mít za následek přetížení a vznik mikrotraumat v oblasti úponu lig. patellae vedoucí ke vzniku MOS [24]. Při zkrácení může mít m. rectus femoris také negativní vliv na biomechanické funkce kolenního kloubu. Prostřednictvím čéšky působí na délku lig. patellae a v důsledku změny stavby během růstu i na jeho šířku při úponu na tuberositas tibiae [23].
Některé publikace zvažují v souvislosti se svalovým zkrácením m. quadriceps femoris také zkrácení zadních stehenních svalů, které jsou obecně označovány jako hamstringy. Řada studií ale tento názor nepodporuje. Vzhledem k podobným hodnotám svalového zkrácení hamstringů u jedinců s MOS a u kontrolní skupiny je možnost vlivu na vznik MOS popírána. Některé studie naopak zaznamenaly pokles míry zkrácení v průběhu zrání kosti v oblasti tuberositas tibiae [1, 2, 20, 21]
Jiné studie se snaží najít korelaci svalové síly extenzorů a flexorů kolenního kloubu a vzniku MOS. Nakase et al. [20] porovnával síly zmíněných dvou svalových skupin u jedinců s MOS. Dospěl k závěru, že při postupném vývoji tuberositas tibiae nastává pokles relativního poměru síly flexorů vůči síle extenzorů, tzv. H/Q ratio. V poslední růstové fázi byl pak popsán až dramatický nárůst síly extenzorů, jejichž průměrný poměr 0,53 ukazuje na téměř o polovinu slabší sílu flexorů a tím i na výraznou silovou dysbalanci.
Šarčević [25] při zkoumání rozsahu pohybu v hlezenním kloubu zjistil, že následkem omezení dorzální flexe v tomto kloubu může být při stojné fázi běhu snaha o kompenzaci v podobě zvětšení rozsahu flexe v kolenním kloubu, vnitřní rotace tibie a pronace chodidla. V důsledku tohoto kompenzačního mechanismu dochází ke zvýšení napětí na úpon m. quadriceps femoris a tím narůstá riziko vzniku MOS. U adolescentů s potvrzenou diagnózou MOS byla dorzální flexe omezena na méně než 10° u 37 z celkového počtu 40.
Klinické vyšetření
Klinické vyšetření je využíváno k diagnostice MOS a jeho postup je pevně daný. Nejprve je potřeba zjistit pacientovu anamnézu. Konkrétně je důležité, jaký sport vykonává, na jaké úrovni a kolik času v týdnu věnuje tréninku. Dále by nás měla zajímat náročnost programu za posledních 6 měsíců, případně zdali nedošlo v poslední době ke změně tréninkových činností. Pacient by měl také konkretizovat, při jakých aktivitách a v jakých místech pociťuje bolest a zda neutrpěl v dřívější době zranění v těchto oblastech. Je potřeba detailně popsat počátek nástupu bolesti, protože mnoho jedinců dlouhodobě pokračuje ve sportovní aktivitě i přes přítomnost bolesti [6].
Stupeň závažnosti zranění lze klasifikovat na základě frekvence výskytu příznaků. Jestliže se projevují jen na začátku, nebo na konci dané aktivity, jedná se o lehčí stupeň závažnosti, při kterém není nutné sportovní aktivity ukončit. O těžší stupeň se jedná v případě, kdy se příznaky objevují i během každodenních činností [26].
Hlavním příznakem, který limituje sportovní aktivitu, je bolest přední části kolenního kloubu. Ta se zhoršuje při aktivitách, kdy je opakovaně namáhána patelární šlacha. Mezi tyto aktivity řadíme skákání, dřepy, kopání nebo běh [13].
V akutní fázi pozorujeme při aspekčním vyšetření lokální otok a prominenci v oblasti tuberositas tibiae, jejíž velikost závisí na stádiu MOS. Dále je třeba zhodnotit konfiguraci dolních končetin, především postavení pately a s ním spojené postavení kolenního a hlezenního kloubu. Všímáme si také celkového držení těla, kde si můžeme povšimnout projevů nerovnoměrného zatížení tělních segmentů a svalové dysbalance. Při palpačním vyšetření se obvykle setkáváme s lokálně zvýšenou teplotou, citlivostí a bolestivostí při palpaci v oblasti tuberostitas tibiae [6, 21].
V kolenním kloubu není omezen pasivní pohyb, ale maximální flexe může vyvolávat bolest. Aktivní pohyb v kolenním kloubu je bolestivý především při extenzi proti odporu. V kolenním kloubu není přítomen výpotek. Bolest může vyvolávat také laterální posun čéšky [6, 8].
Mezi nejčastější diagnostické kritérium patří bolest v oblasti tuberositas tibiae
(97 %) a bolest při palpaci nad tuberositas tibiae (93 %) [27].
Diagnostické metody
MOS lze často diagnostikovat pouze na základě klinického vyšetření. Pro upřesnění tohoto vyšetření a vyloučení dalších závažných patologií je vhodné využít také zobrazovací metody. Nejlépe dostupným je rentgenové vyšetření, proto se také v běžné praxi používá nejčastěji. Nicméně přesnější výpovědní hodnotu mají jiné zobrazovací metody, jako například ultrasonografie, magnetická rezonance nebo počítačová tomografie [9].
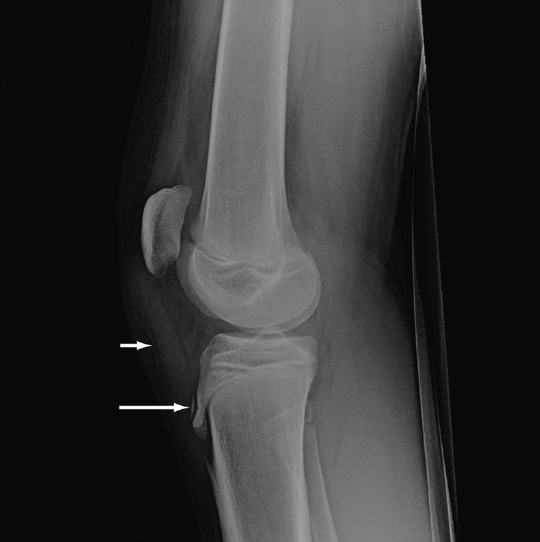
Rentgenové vyšetření je vhodné využít v případě výskytu jednostranných akutních klinických symptomů v oblasti kolenního kloubu. Umožňuje vyloučit zlomeninu či tumor. Nepodává ale dostatečné informace o stavu měkkých tkání, jejichž vyšetření je přínosné v časných fázích, kdy otok měkkých tkáních, především infrapatelárního tukového tělesa, je zpočátku mnohdy jediným projevem diagnózy MOS. Další nevýhodou je omezení možnosti pravidelných kontrol z důvodu vystavování pacienta rentgenovému záření [5, 28]. Hanada et al. [5] klasifikoval závažnost nálezu rentgenového vyšetření do tří stupňů. Stupeň I zahrnuje zjevné změny povrchu a nepatrné vyvýšení tuberositas tibiae. Ve stupni II lze pozorovat radiolucentní tuberositas tibiae. Stupeň III je charakteristický fragmentací tuberositas tibiae nebo přítomností ossiculu.
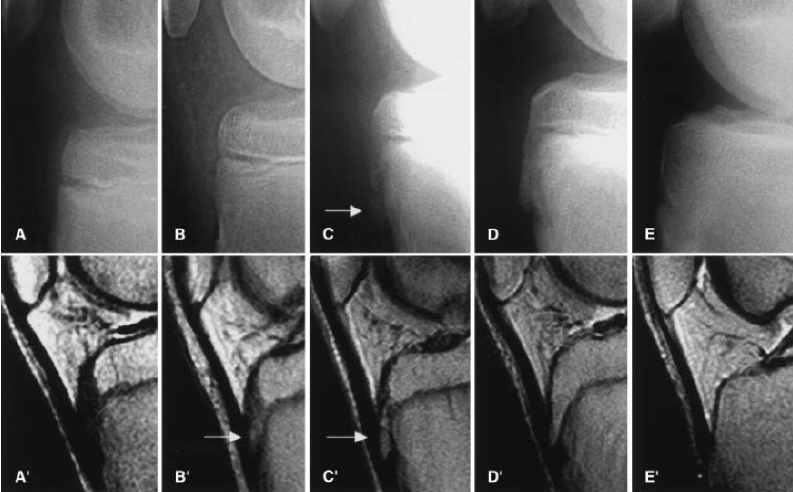
Ultrasonografii lze využít k vyhodnocení morfologických změn měkkých tkání i kostěných struktur v oblasti tuberositas tibiae. Výhodou oproti rentgenovému vyšetření je možnost rozpoznat rozšíření neosifikované části tuberosity, fragmentaci jader apofýzy, zesílení úponu lig. patellae nebo zánět infrapatelární bursy [24, 29].

Magnetická rezonance je také velmi užitečná pro odhalení počátečních i následně progredujících patologií. Vzhledem k finanční i časové náročnosti ji ale neřadíme k běžně užívaným metodám [24].
Diferenciální diagnostika
Symptomatologie MOS, zahrnující zejména bolest v oblasti přední strany kolenního kloubu, má podobnost s řadou dalších onemocnění. Ta mohou být v některých případech život ohrožující, a proto je třeba je odlišit od MOS a zvolit správný způsob léčby.
Při diferenciální diagnostice zvažujeme například M. Sinding-Larsen-Johansson, Fat pad syndrom – Hoffova nemoc, Avulzní fraktura tuberositas tibiae, Osteochondritis dissecans nebo Tendinitis patellae [6].
Konzervativní léčba
Při léčbě MOS je upřednostňována volba konzervativní léčby. U 90 % pacientů je tato zvolená terapie úspěšná a není třeba zvažovat jiné možnosti, u zbylých 10 % pacientů je nutno přistoupit k chirurgické léčbě [9].
Doba trvání konzervativní léčby je velmi individuální. Při včasné diagnostice a zahájení léčby může léčba trvat přibližně 3 až 4 týdny. V opačném krajním případě může nastat stav, kdy se příznaky intermitentně nebo permanentně objevují po dobu 12 až 18 měsíců před kompletním dokončením růstu a osifikace [8].
Konkrétní postup léčby závisí na závažností a přítomností symptomů. Jedinci, kteří mají pouze mírné bolesti, mohou s určitými režimovými opatřeními pokračovat ve sportovní činnosti. Pro zpevnění kolenního kloubu obvykle užívají podkolenní pásku nebo tape. Oproti tomu jedinci s těžším postupně se zhoršujícím průběhem musí aktivitní pohyb omezit. Díky tomu dojde ke snížení mechanického napětí působícího na postiženou oblast [6].
Do skupiny rizikových aktivit, kterým je třeba se během léčby vyhýbat, řadíme skoky, rychlé změny směru, prudké extenze v kolenním kloubu nebo možný kontakt s protihráčem vyvolávající bolest. V závislosti na klinickém vyšetření lze do rehabilitačního plánu v pozdějších fázích zařadit aktivity, které nebudou negativně ovlivňovat postiženou oblast. Mezi tyto alternativní pohybové aktivity patří například plavání, běh v bazénu s plovací vestou nebo cyklistika [26].
Rathleff [30] se ve své studii snažil nalézt nejlepší alternativu k pasivním přístupům, které jsou často voleny jako léčba pro adolescenty s MOS. Zaměřil se na aktivity snižující zátěž a bolest patelární šlachy a zároveň posilující svaly v oblasti kolene. Konkrétně doporučuje po dobu prvních 4 týdnů omezit účast na sportovních aktivitách, zdržet se aktivit zhoršujících bolest a zaměřit se na statické cviky posilující svaly v oblasti kolene. V dalších týdnech by pak měl následovat progresivní domácí posilovací program vedoucí k návratu ke sportu. Posilování kolene zahrnovalo tři úrovně obtížnosti a pro postup na vyšší úroveň bylo třeba vždy provést určitý cvik.
Mezi nejtěžší kroky v průběhu terapie patří posuzování závažnosti příznaků. Tzv. self-limiting charakter MOS, při kterém je aktivita hráče limitována pouze subjektivně vnímanou bolestí, vede u většiny pacientů k pokračování sportovní aktivity i přes přítomnost symptomů. K rozhodnutí o možnosti pokračovat v pohybové aktivitě lze využít test sunutím u zdi, který ve svém léčebném postupu zmiňuje Stricklandová [31]. Jestliže se pacient dokáže sesunout podél zdi bez bolesti v okolí tuberositas tibiae, může dále pokračovat ve sportovních aktivitách. V opačném případě, kdy postupně se zvyšující zátěž zapříčiňuje bolest, je pacientova pohybová aktivita modifikována a je zahájena léčba.
Důležitý význam v léčbě MOS má fyzioterapie. V akutní fázi je jejím úkolem omezit bolest a snížit otoky za využití bandážování, ledování, kinesio tapu ovlivňujícího tok lymfy nebo Priessnitzových obkladů [32, 33]. Ke zmírnění příznaků také napomáhá magnetoterapie (10 x 20 minut) nebo transkutánní aplikace chloridu vápenatého (týdně) [3]. Dalším cílem je protahovat měkké tkáně, zlepšit jejich posunlivost v okolí kolenního kloubu a tím i pozitivně ovlivnit funkci pately. Za tímto účelem lze využít měkké techniky a mobilizaci pately.
Důležité je také zajistit svalovou relaxaci m. quadriceps femoris, který může svými reflexními změnami vyvolávat bolest. K jeho ošetření jsou využívány techniky měkkých tkání, šetrná trakce kolenního kloubu a mobilizace pately a hlavičky fibuly. Strickelandová navrhuje poučit rodiče, kteří by následně měli s dětmi provádět myofasciální uvolnění m. quadriceps femoris, a to denně po dobu dvou minut. Dále je využíván tzv. foam roll – masážní válec, který pacient může použít k autoterapii. Byl prokázán vliv tohoto válce na zvýšení flexibility svalu a na podporu jeho regenerace po intenzivní zátěži [34]. Lze jím docílit uvolnění celého fasciálního systému. Relaxace m. quadriceps femoris je také podporována některými fyzikálními procedurami, mezi které řadíme ultrazvuk nebo hydroterapii – zejména vířivku. Procedury cílené na oblast tuberositas tibiae zahrnují použití magnetoterapie a laseru [35].
Mezi další úkoly fyzioterapeuta patří volba správného cvičení zaměřeného na zlepšení svalové aktivace – zvláště u m. vastus medialis. Je doporučováno zařadit uzavřené kinematické řetězce ve vývojových řadách. Cvičení na balančních plošinách či úsečích zároveň pomáhá vylepšit propriocepci a neuromuskulární kontrolu [32].
Do zmírnění příznaků se doporučuje užívání nesteroidních protizánětlivých léků [8, 9]. Dříve byla také často zmiňována několikatýdenní imobilizace pomocí kolenní ortézy nebo sádry. Ta ale může způsobovat svalovou atrofii a flekční kontrakturu kolene, které vedou k omezení výkonu a prodloužení léčby, proto ji současní autoři příliš nedoporučují [3]. Novější studie navrhují znehybnit koleno jen u těžších případů a pouze v rámci několika dní do odeznění příznaků. Poté je potřeba zahájit fyzioterapii [8].
Někteří autoři doporučují po odeznění akutních symptomů práci s fyzioterapeutem se zaměřením na posilování a strečink m. quadriceps femoris a ostatních svalů dolní končetiny zahrnující ischiokrurální svaly, m. tensor fasciae latae a m. gastrocnemius [6]. Ross a Villard [36] upozorňují na nebezpečí vysoce intenzivního strečinku m. quadriceps femoris v počátcích léčby. Svým pacientům doporučovali strečink o nižší intenzitě v kombinaci se cvičením, kde m. quadriceps femoris vykonává izometrickou kontrakci. Ke strečinku o vyšší intenzitě mohou pacienti přecházet postupně v pozdějších fázích terapie. Ještě striktnější postoj zastává Stricklandová [31], která v začátcích léčby strečink nedoporučuje vůbec a navrhuje raději zařadit do každodenního léčebného programu myofasciální masáž. Strečink dovoluje až při příznivém výsledku testu sunutí u zdi.
V postakutním stádiu je možné snížit napětí lig. patellae v oblasti dolního pólu pately, korigovat její postavení a zmírňovat bolest pomocí aplikace kinesio tapu [33].
Chirurgická léčba
Chirurgická intervence je dle některých autorů potřebná v případech, kdy neinvazivní léčba není účinná. Jedná se přibližně o 5–12 % pacientů [8]. Důvodem k operaci je ve většině případů přetrvávající bolest na přední straně kolene a nemožnost si na koleno kleknout. Dále se k chirurgické léčbě přistupuje v případě diskomfortu při pohybové aktivitě ovlivňující patelární vaz, který je způsoben kostní prominencí, nebo malým ossiculem [6, 7]. Chirurgický zákrok je proveden až v dospělosti po plném dozrání skeletu [37].
Zdroje
- YANAGISAWA, Shinya, Takashi OSAWA, Kenichi SAITO, Tsutomu KOBAYASHI, Tsuyoshi TAJIKA, Atsushi YAMAMOTO, Haku IIZUKA a Kenji TAKAGISHI. Assessment of Osgood-Schlatter Disease and the Skeletal Maturation of the Distal Attachment of the Patellar Tendon in Preadolescent Males. Orthopaedic Journal of Sports Medicine. 2014, 2(7), 2325967114542084. ISSN 2325-9671. Dostupné z: doi:10.1177/2325967114542084
- DE LUCENA, Gildásio Lucas, Cristiano DOS SANTOS GOMES a Ricardo Oliveira GUERRA. Prevalence and associated factors of Osgood-Schlatter syndrome in a population-based sample of Brazilian adolescents. The American Journal of Sports Medicine. 2011, 39(2), 415–420. ISSN 1552-3365. Dostupné z: doi:10.1177/0363546510383835
- BEZUGLOV, E. N., А. А. TIKHONOVA, Ph V. CHUBAROVSKIY, А. D. REPETYUK, V. Y. KHAITIN, A. M. LAZAREV a E. M. USMANOVA. Conservative treatment of Osgood-Schlatter disease among young professional soccer players. International Orthopaedics [online]. 2020, 44(9), 1737–1743. ISSN 1432-5195. Dostupné z: doi:10.1007/s00264-020-04572-3
- KUJALA, U. M., M. KVIST a O. HEINONEN. Osgood-Schlatter’s disease in adolescent athletes. Retrospective study of incidence and duration. The American Journal of Sports Medicine [online]. 1985, 13(4), 236–241. ISSN 0363-5465. Dostupné z: doi:10.1177/036354658501300404
- HANADA, Mitsuru, Hiroshi KOYAMA, Masaaki TAKAHASHI a Yukihiro MATSUYAMA. Relationship between the clinical findings and radiographic severity in Osgood-Schlatter disease. Open Access Journal of Sports Medicine [online]. 2012, 3, 17–20. ISSN 1179-1543. Dostupné z: doi:10.2147/OAJSM.S29115
- GHOLVE, Purushottam A., David M. SCHER, Saurabh KHAKHARIA, Roger F. WIDMANN a Daniel W. GREEN. Osgood Schlatter syndrome. Current Opinion in Pediatrics [online]. 2007, 19(1), 44–50. ISSN 1040-8703. Dostupné z: doi:10.1097/MOP.0b013e328013dbea
- BLANKSTEIN, A., I. COHEN, M. HEIM, L. DIAMANT, M. SALAI, A. CHECHICK a A. GANEL. Ultrasonography as a diagnostic modality in Osgood-Schlatter disease. A clinical study and review of the literature. Archives of Orthopaedic and Trauma Surgery [online]. 2001, 121(9), 536–539. ISSN 0936-8051. Dostupné z: doi:10.1007/s004020100285
- GOLANT, A. Osgood-Schlatter disease – Symptoms, diagnosis and treatment | BMJ Best Practice US [online]. [vid. 2021-11-13]. Dostupné z: https://bestpractice.bmj.com/topics/en-us/588
- CIRCI, Esra a Tahsin BEYZADEOGLU. Results of arthroscopic treatment in unresolved Osgood-Schlatter disease in athletes. International Orthopaedics [online]. 2017, 41(2), 351–356. ISSN 1432-5195. Dostupné z: doi:10.1007/s00264-016-3374-1
- COOK, J. L. a C. R. PURDAM. Is tendon pathology a continuum? A pathology model to explain the clinical presentation of load-induced tendinopathy. British Journal of Sports Medicine [online]. 2009, 43(6), 409–416. ISSN 1473-0480. Dostupné z: doi:10.1136/bjsm.2008.051193
- BJUR, Dennis, Håkan ALFREDSON a Sture FORSGREN. The innervation pattern of the human Achilles tendon: studies of the normal and tendinosis tendon with markers for general and sensory innervation. Cell and Tissue Research [online]. 2005, 320(1), 201–206. ISSN 1432-0878. Dostupné z: doi:10.1007/s00441-004-1014-3
- SAILLY, Matthieu, Rod WHITELEY a Amanda JOHNSON. Doppler ultrasound and tibial tuberosity maturation status predicts pain in adolescent male athletes with Osgood-Schlatter’s disease: a case series with comparison group and clinical interpretation. British Journal of Sports Medicine [online]. 2013, 47(2), 93–97. ISSN 1473-0480. Dostupné z: doi:10.1136/bjsports-2012-091471
- LADENHAUF, Hannah N., Gerd SEITLINGER a Daniel W. GREEN. Osgood-Schlatter disease: a 2020 update of a common knee condition in children. Current Opinion in Pediatrics [online]. 2020, 32(1), 107–112. ISSN 1531-698X. Dostupné z: doi:10.1097/MOP.0000000000000842
- WILLNER, P. Osgood-Schlatter’s disease: etiology and treatment. Clinical Orthopaedics and Related Research. 1969, 62, 178–179. ISSN 0009-921X.
- HIRANO, A., T. FUKUBAYASHI, T. ISHII a N. OCHIAI. Relationship between the patellar height and the disorder of the knee extensor mechanism in immature athletes. Journal of Pediatric Orthopedics. 2001, 21(4), 541–544. ISSN 0271-6798.
- APARICIO, G., J. C. ABRIL, E. CALVO a L. ALVAREZ. Radiologic study of patellar height in Osgood-Schlatter disease. Journal of Pediatric Orthopedics. 1997, 17(1), 63–66. ISSN 0271-6798.
- JAKOB, R. P., S. VON GUMPPENBERG a P. ENGELHARDT. Does Osgood–Schlatter disease influence the position of the patella? The Journal of Bone and Joint Surgery. British Volume [online]. 1981, 63B(4), 579–582. ISSN 0301-620X. Dostupné z: doi:10.1302/0301-620X.63B4.7298689
- KAYA, Derya Ozer, Ugur TOPRAK, Gul BALTACI, Baran YOSMAOGLU a Hamza OZER. Long-term functional and sonographic outcomes in Osgood–Schlatter disease. Knee Surgery, Sports Traumatology, Arthroscopy [online]. 2013, 21(5), 1131–1139. ISSN 1433-7347. Dostupné z: doi:10.1007/s00167-012-2116-1
- DEMIRAG, Burak, Cagatay OZTURK, Zeynep YAZICI a Bartu SARISOZEN. The pathophysiology of Osgood-Schlatter disease: a magnetic resonance investigation. Journal of Pediatric Orthopedics. Part B [online]. 2004, 13(6), 379–382. ISSN 1060-152X. Dostupné z: doi:10.1097/01202412-200411000-00006
- NAKASE, Junsuke, Kenichi GOSHIMA, Hitoaki NUMATA, Takeshi OSHIMA, Yasushi TAKATA a Hiroyuki TSUCHIYA. Precise risk factors for Osgood-Schlatter disease. Archives of Orthopaedic and Trauma Surgery [online]. 2015, 135(9), 1277–1281. ISSN 1434-3916. Dostupné z: doi:10.1007/s00402-015-2270-2
- NAKASE, Junsuke, Tomohiro AIBA, Kenichi GOSHIMA, Ryohei TAKAHASHI, Tatsuhiro TORATANI, Masahiro KOSAKA, Yoshinori OHASHI a Hiroyuki TSUCHIYA. Relationship between the skeletal maturation of the distal attachment of the patellar tendon and physical features in preadolescent male football players. Knee Surgery, Sports Traumatology, Arthroscopy [online]. 2014, 22(1), 195–199. ISSN 1433-7347. Dostupné z: doi:10.1007/s00167-012-2353-3
- KOH, T. J. a W. HERZOG. Excursion is important in regulating sarcomere number in the growing rabbit tibialis anterior. The Journal of Physiology [online]. 1998, 508 ( Pt 1), 267–280. ISSN 0022-3751. Dostupné z: doi:10.1111/j.1469-7793.1998.267br.x
- SIMPSON, A. H., P. E. WILLIAMS, P. KYBERD, G. GOLDSPINK a J. KENWRIGHT. The response of muscle to leg lengthening. The Journal of Bone and Joint Surgery. British Volume. 1995, 77(4), 630–636. ISSN 0301-620X.
- CZYRNY, Zbigniew. Osgood-Schlatter disease in ultrasound diagnostics–a pictorial essay. Medical Ultrasonography. 2010, 12(4), 323–335. ISSN 2066-8643.
- ŠARČEVIĆ, Zoran. Limited ankle dorsiflexion: a predisposing factor to Morbus Osgood Schlatter? Knee Surgery, Sports Traumatology, Arthroscopy [online]. 2008, 16(8), 726–728. ISSN 1433-7347. Dostupné z: doi:10.1007/s00167-008-0529-7
- DIFIORI, John P. Evaluation of overuse injuries in children and adolescents. Current Sports Medicine Reports [online]. 2010, 9(6), 372–378. ISSN 1537-8918. Dostupné z: doi:10.1249/JSR.0b013e3181fdba58
- LYNG, Kristian Damgaard, Michael Skovdal RATHLEFF, Benjamin John Floyd DEAN, Stefan KLUZEK a Sinead HOLDEN. Current management strategies in Osgood Schlatter: A cross-sectional mixed-method study. Scandinavian Journal of Medicine & Science in Sports [online]. 2020, 30(10), 1985–1991. ISSN 1600-0838. Dostupné z: doi:10.1111/sms.13751
- VREJU, Florentin, Paulina CIUREA a Anca ROSU. Osgood-Schlatter disease–ultrasonographic diagnostic. Medical Ultrasonography. 2010, 12(4), 336–339. ISSN 2066-8643.
- DE FLAVIIS, L., R. NESSI, P. SCAGLIONE, G. BALCONI, W. ALBISETTI a L. E. DERCHI. Ultrasonic diagnosis of Osgood-Schlatter and Sinding-Larsen-Johansson diseases of the knee. Skeletal Radiology [online]. 1989, 18(3), 193–197. ISSN 0364-2348. Dostupné z: doi:10.1007/BF00360969
- RATHLEFF, Michael S., Lukasz WINIARSKI, Kasper KROMMES, Thomas GRAVEN-NIELSEN, Per HÖLMICH, Jens Lykkegard OLESEN, Sinéad HOLDEN a Kristian THORBORG. Activity Modification and Knee Strengthening for Osgood-Schlatter Disease: A Prospective Cohort Study. Orthopaedic Journal of Sports Medicine [online]. 2020, 8(4), 2325967120911106. ISSN 2325-9671. Dostupné z: doi:10.1177/2325967120911106
- STRICKLAND, J., N. J. COLEMAN a M. BRUNSWIC. Osgood-Schlatter’s Disease: An active approach using massage and stretching. 2009.
- PAVEL KOLÁŘ. Rehabilitace v klinické praxi. 1. vyd. Praha: Grada, 2009. ISBN 978-80-7262-657-1.
- VÁLKAKOBROVÁ JITKA a VÁLKA ROBERT. Terapeutické využití kinesio tapu. Praha: Grada, 2012. ISBN 978-80-247-4294-6.
- ŠKARABOT, Jakob, Chris BEARDSLEY a Igor ŠTIRN. Comparing the effects of self-myofascial release with static stretching on ankle range-of-motion in adolescent athletes. International Journal of Sports Physical Therapy. 2015, 10(2), 203–212. ISSN 2159-2896.
- WWW.MEDITORIAL.CZ. Únavová zlomenina v praxi fyzioterapeuta a lékaře I. – M. Osgood–Schlatter [online]. [vid. 2021-11-13]. Dostupné z: https://www.prolekare.cz/casopisy/rehabilitace-fyzikalni-lekarstvi/2015-2/unavova-zlomenina-v-praxi-fyzioterapeuta-a-lekare-i-m-osgood-schlatter-52120
- ROSS, Michael D. a Douglas VILLARD. Disability levels of college-aged men with a history of Osgood-Schlatter disease. Journal of Strength and Conditioning Research [online]. 2003, 17(4), 659–663. ISSN 1064-8011. Dostupné z: doi:10.1519/1533-4287(2003)017<0659:dlocmw>2.0.co;2
- VISURI, T., H. K. PIHLAJAMÄKI, V. M. MATTILA a M. KIURU. Elongated patellae at the final stage of Osgood–Schlatter disease: A radiographic study. The Knee [online]. 2007, 14(3), 198–203. ISSN 0968-0160. Dostupné z: doi:10.1016/j.knee.2007.03.003
UPOZORNĚNÍ
Informace obsažené na tomto webu nenahrazují lékařskou pomoc. Záměrem je poskytnutí informací obecné povahy, které mohou ve spolupráci s lékařem či terapeutem přispět ke zlepšení zdravotního stavu pacienta. Postupy a příklady na tomto webu byly sestaveny s nejlepším vědomím autora. Z jejich praktického uplatnění ale nevyplývají pro autora tohoto webu žádné právní důsledky.